
¿HAY LUGAR PARA UNA POSIBLE CURA DEL ESTIGMA EN SALUD MENTAL?
En el prefacio del primer libro sistemático de neuropsicología publicado en España, François Lhermitte (1921-1998), quien fue director del «Service de Neurologie et Neuropsychologie» del Hôpital de la Salpêtrière, escribía que el objetivo de la neuropsicología es conocer, a partir del estudio de las lesiones orgánicas o funcionales cerebrales, qué mecanismos del cerebro del hombre constituyen el fundamento biológico de sus conductas y de sus facultades mentales. Aun así, añadió un límite al saber que puede aportarnos el trabajo dirigido con este objetivo: “el análisis de los comportamientos patológicos secundarios a estas lesiones permite desprender las leyes de las desorganizaciones y de las reorganizaciones funcionales cerebrales, pero es un camino peligroso para descubrir las leyes de la organización neuronal normal” (1).
Dado que no existe, aún hoy, ninguna transposición posible, punto por punto, entre las funciones mentales y la estructura de las disposiciones dinámicas de los conjuntos y subconjuntos de neuronas, Françoise Lhermitte se preguntaba por qué aún hay quien cae en el ideal del localizacionismo: “¿Por qué hay quién se empeña en establecer relaciones (en el sentido estricto del término), y no correlaciones, entre actividades psicológicas y fisiológicas?”. Me llamó la atención la primera respuesta del autor a esta pregunta: “porque una de las flaquezas del espíritu humano es la de encontrar una comodidad en la supresión de lo desconocido”. Posición subjetiva esta última que el mismo autor tacha de ingenua.
Me parece que es una bella manera de empezar un libro sobre neuropsicología, sobre todo de la mano de quien ha dedicado buena parte de su vida, de forma tan brillante, al trabajo en la dirección de dar respuesta a este objetivo. Mi profesión es la de psiquiatra, y esta misma reflexión sobre el objetivo y los límites de la neuropsicología me invitó a escribirles sobre el fenómeno del estigma hacia el enfermo mental, esto es, del miedo a lo desconocido. Porque, ¿no es el miedo lo que nos induce a tratar de suprimir (o rechazar) lo desconocido para sentirnos, ingenuamente, más cómodos?
Me parece fundamental partir de la cita del profesor Lhermitte, pues precisamente, en la Inglaterra de la revolución industrial del siglo XVII, la premisa que permitió el posterior nacimiento de la psiquiatría de la mano del francés Philippe Pinel en 1801, fue la de empezar a concebir la enfermedad mental como una dolencia localizada en una disfunción originaria y dependiente del sistema nervioso. Antes del aporte teórico de Thomas Willis (1621-1675) y Thomas Sydenham (1624-1689), el tratamiento de los alienados en Europa durante toda la Edad Moderna estuvo condicionada por considerarlos distintos a los enfermos (2). Durante años, el enfermo mental era visto desde la conmiseración cristiana o como una atracción de feria pero, progresivamente, este punto de vista se fue sustituyendo por el científico. Uno de los efectos de este cambio de paradigma, aunque no exento de abusos en algún momento de la historia, fue una reducción generalizada de la discriminación, del desprecio y del rechazo social hacia el enfermo mental.
Sin embargo, este rechazo aún sigue vigente tras más de dos siglos de tradición psiquiátrica. Los datos más recientes en este sentido no son optimistas y sigue siendo un motivo de preocupación por instituciones como la Organización Mundial de la Salud (3), la Comisión Europea (4), el Parlamento Europeo (5) o el Ministerio de Sanidad y Política Social de España (6). El trabajo en la dirección de localizar las enfermedades mentales en un sustrato biológico fue un hallazgo en sus inicios, pero quizás la psiquiatría habría que otorgarle en la actualidad un rol más emancipador al enfermo mental. Es decir, ayudar activamente a los enfermos en la construcción de su propia historia y a tener un proyecto propio de vida que no signifique la marginalización o la inhabilitación social. Sin un trabajo en esta dirección, ubicados solamente en un ideal localizacionista, no lograremos hacer frente a este estigma y seguiremos rechazando lo desconocido con una postura cómoda e ingenua.
Es igualmente sorprendente hallar un rechazo, esta vez hacia la psiquiatría, entre los facultativos no psiquiatras o entre los mismos estudiantes de medicina. Y este rechazo se ha señalado como responsable, en parte, de la reducción observada en muchos países de las tendencias vocacionales hacia la psiquiatría entre los estudiantes de medicina (7). ¿Queda futuro entonces para la psiquiatría? Para que vean que esta problemática es actual y de primer orden, pueden observar por ejemplo la editorial de LW Roberts en la revista Academic Psychiatry (8) o la sección de debate on-line de la revista British Journal of Psychiatry (9).
¿Qué factores pueden favorecer que los estudiantes elijan especializarse en salud mental? Se conocen varios de diversa índole. Hay algunos relacionados con las características de la persona: como el ser mujer, determinadas personalidades o la experiencia previa con la enfermedad mental. Pero también hay otros factores extrínsecos que son más dependientes y controlables por parte de los responsables docentes o de la política sanitaria de un país. Por ejemplo, entre los factores docentes cabe citar la importancia del contacto del estudiante con la enfermedad mental así como la calidad de la enseñanza. Así mismo, también es sabido que determinados factores socioculturales pueden favorecer, más que otros, esta tendencia vocacional.
Aunque personal del autor, valga un ejemplo: nací en Lloret de Mar, una villa marinera de la Costa Brava, en la Cataluña norte. Allí se construyó en 1844, de la mano de Francesc Campderà (1793-1862), “La Torre Llunàtica” (La Torre Lunática), el primer establecimiento psiquiátrico en el estado español de carácter privado. Su peculiaridad, a parte de lo sugerente en su nombre, residía en la falta de reglamentación interior, pues los enfermos y la familia del director del centro compartían residencia, y en el uso de persianas en las ventanas como única medida de seguridad, herencia inglesa del Non Restraint System (destinado a librar a los enfermos de sus cadenas) y del Open Door System (comprende que los enfermos no son delincuentes y que no han de estar encerrados) (2). Yo recuerdo vivamente caminar cada día durante años por delante de la “Torre Llunàtica” durante el trayecto de vuelta a mi casa tras terminar la escuela. ¿Qué efectos generó esta curiosa disposición arquitectónica y funcional en mi tendencia vocacional? Debo reconocer que sentía miedo por aquello desconocido pero, a la vez, también pude captar que aquel centro no pretendía ser algo cerrado, sino más bien permeable, y que invitaba a acercarse.
En mi tesis doctoral, dirigida por el profesor A. Bulbena, tuve la oportunidad de estudiar en diversas ocasiones el papel de los factores socioculturales en las opiniones que emitían los estudiantes de medicina hacia la psiquiatría y la enfermedad mental (10). En este sentido, comparé estas opiniones entre muestras de estudiantes de medicina de diferentes países similares en edad, sexo y año académico. Por ejemplo, al comparar las opiniones de 150 estudiantes de Barcelona con las de 480 estudiantes de Albania, Boston, Nuevo Méjico, Pittsburgh y Detroit, en los EEUU, observamos diferencias con relación al concepto biopsicosocial de enfermar o la percepción subjetiva de remuneración económica y de presión social si uno decide elegir psiquiatría como futuro profesional (11).
Para este editorial hemos comparado las opiniones de 90 estudiantes de medicina de Barcelona (Universidad Autónoma de Barcelona), 81 de Oporto (Universidad de Oporto) y 204 de Medellín (Universidad de Antioquia) tras cursar la asignatura de psiquiatría. No había diferencias en edad y sexo. Algunos de los resultados son llamativos. Por ejemplo, de un total de 375 estudiantes, cerca de un 10% opinan que el tratamiento psiquiátrico no es útil para las personas que lo reciben, que los psiquiatras abusan frecuentemente de su poder legal para hospitalizar pacientes en contra de su voluntad o que la mayoría de los psiquiatras de su unidad docente no siguen un pensamiento lógico y claro (un 18% cuando se refieren a los psiquiatras en general).
La tabla siguiente es un resumen de la comparación entre ciudades. Algunos resultados son curiosos e invitan a la interpretación.
Tabla 1. Porcentaje (%) de respuestas que están de acuerdo con los enunciados de la encuesta de Balon y cols. 1999.
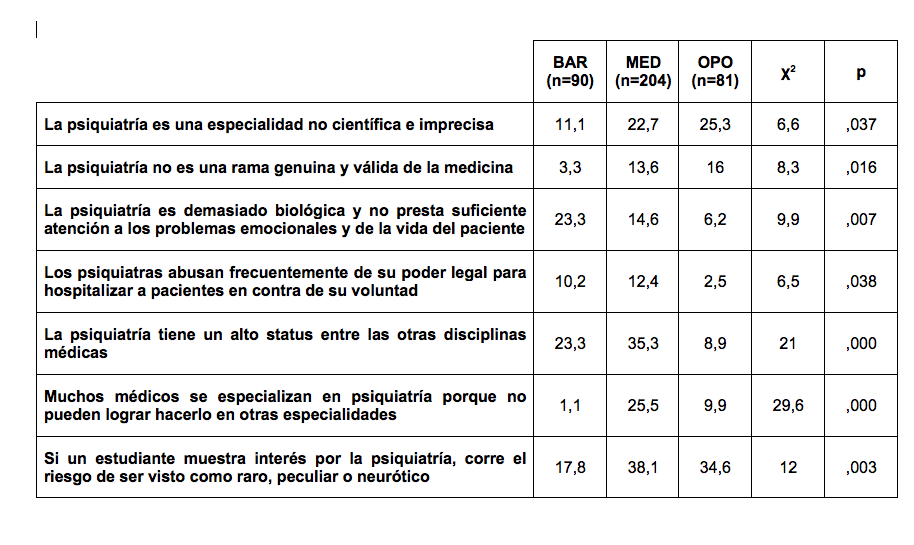
En relación con el rol de la psiquiatría, los estudiantes de Barcelona son los que la ven más como una especialidad médica, científica, vocacional y que debería prestar más atención a los problemas emocionales. En relación con el entorno social, los estudiantes de Medellín son los que opinan más que la psiquiatría tiene un buen prestigio. En cambio, también son los que se muestran más sensibles a la presión social si manifiestan interés por ella. Los estudiantes de Oporto son los que se muestran menos críticos con la figura legal del psiquiatra. Para cada ciudad, los porcentajes de estudiantes que decidieron elegir psiquiatría, en el momento de rellenar el cuestionario, fueron los siguientes: Barcelona 5,6%, Medellín 2,5% y Oporto 2,5%. En los EEUU, donde más literatura está abordando esta cuestión, la cifra fue de un 4,1% el pasado año 2011.
¿En qué medida estas diferencias en las tendencias vocacionales entre ciudades pueden explicarse por las diferencias en las opiniones que hemos observado? Es complejo y difícil de saber. Lo primero que cabe pensar es si una mejor opinión hacia la psiquiatría o la psicología implica una mayor elección de esta especialidad. Aunque la mayoría de estudios indican que sí, incluso en estudiantes antes de cursarla, yo añadiría que no debemos esperar solamente una opinión mejor hacia éstas, sino, precisamente, como evocaba el profesor Lhermitte, una opinión menos ingenua a medida que se profundiza en sus conocimientos. En el caso de la psiquiatría, es evidente que es una especialidad compleja, pues, más aun si cabe que en otras especialidades, hay que saber comprender y manejar a la vez aspectos biológicos y de la subjetividad. Si queremos aliviar el rechazo hacia la psiquiatría o la psicología en las opiniones de los alumnos, desde la enseñanza debemos permitir el cuestionamiento y el pensamiento crítico que fomente, tanto aspectos favorables, como conseguir que los alumnos vean como retos aquellos aspectos desalentadores.
Referencias
1. Peña Casanova, J & Barraquer Bordas, LL. (1983), Neuropsicología. Toray, Barcelona.
2. Pérez Nespereira M. (2003), La privatització de la follia: L’assistència psiquiátrica a Catalunya durant el segle XIX. Publicacions de l’Abadia de Montserrat, Barcelona.
3. OMS Europa. (2005), Mental health: facing the challenges, building solutions. Conferencia Ministerial Europea de la OMS, Helsinki. URL disponible aquí
4. Comisión de las comunidades europeas. (2005), Libro verde. Mejorar la salud mental de la población. Hacia una estrategia de la Unión Europea en materia de salud mental. COM, Bruselas.
5. Parlamento Europeo. (2006), Resolución “Mejorar la salud mental de la población. Hacia una estrategia de la Unión Europea en materia de salud mental”. Parlamento Europeo, Bruselas.
6. Ministerio de sanidad, política social e igualdad. (2011), Estrategia en salud mental del Sistema nacional de salud 2009-2013. Ministerio de sanidad, política social e igualdad, Madrid. URL disponible aquí.
7. Ngui, EM. Khasakhala, L. Ndetei, D & Roberts, LW. (2010), Mental disorders, health inequalities and ethics: A global Perspective. Int Rev Psychiatry, 22(3): 235–244. URL disponible aquí.
10. Pailhez, G. & Bulbena, A. (2012), Los estudiantes de medicina ante la psiquiatría: un estudio sobre sus actitudes, opiniones y tendencias vocacionales hacia esta especialidad. Editorial Académica Española, Saarbrücken (Alemania).
11. Pailhez, G. Bulbena, A. Coll, J. Ros, S & Balon, R. (2005), Attitudes and views on psychiatry: a comparison between Spanish and U.S. medical students. Acad Psychiatry, 29:82-91. Descarregar pdf
